Jak działa pompa insulinowa? Korzyści leczenia pompą
Diabetyk24.pl
11 lutego 2019
Pompa insulinowa to urządzenie służące do podawania insuliny, wykorzystywane w terapii pacjentów z cukrzycą typu 1 . (głównie dzieci i młodych dorosłych). Pompa pozwala na precyzyjne i wygodne dawkowanie leku, a dzięki praktycznym funkcjom, takim jak bolus przedłużony czy czasowa zmiana bazy, ułatwia dostosowanie leczenia do trybu życia diabetyka.
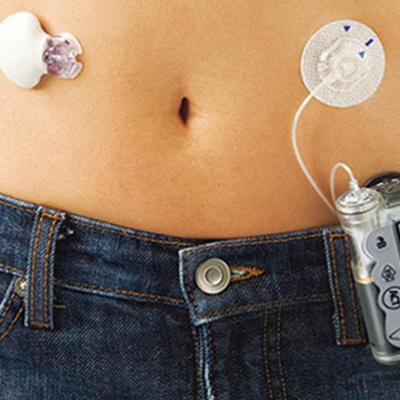
Pacjenci z cukrzycą wymagający leczenia insuliną mogą ją podawać na dwa sposoby: albo penem (wstrzykiwaczem), albo pompą insulinową. Iniekcje insuliny penem przypominają klasyczne zastrzyki – za każdym razem trzeba przerwać ciągłość skóry. Insulinoterapia przy pomocy pompy nie tylko nie wymaga przekłuwania skóry wielokrotnie w ciągu doby (wkłucie od pompy wymienia się średnio raz na trzy dni), ale też wprowadza nowe funkcje, które ułatwiają utrzymywanie glikemii w ryzach.
Podawanie insuliny pompą może wydawać się znacznie bardziej skomplikowane niż korzystanie z penów. I faktycznie, aby w pełni korzystać z terapii pompowej, trzeba być do tego wyedukowanym. Jednak ten sposób leczenia u dobrze przygotowanych pacjentów przyczynia się do lepszego wyrównania metabolicznego choroby oraz do poprawy jakości życia z cukrzycą.
Czy pompa to sztuczna trzustka?
Niekiedy można spotkać się ze stwierdzeniem, że pompa insulinowa to rodzaj sztucznej trzustki. Na tym etapie zaawansowania technologicznego pomp, nadal jest to stwierdzenie na wyrost. Pompa ciągle pozostaje „tylko” urządzeniem do precyzyjnego dawkowania insuliny, które działa jedynie w ścisłej współpracy z pacjentem. Inaczej mówiąc, pompa ułatwia diabetykom życie, ale za nich nie myśli. Jest też urządzeniem podłączanym do tkanki podskórnej, a nie wszczepionym do organizmu. Dlatego porównywania do sztucznej trzustki nie są jeszcze uprawnione, aczkolwiek trwają prace nad tzw. „zamknięciem pętli”, czyli takim skonfigurowaniem pompy, aby na podstawie danych z ciągłego monitoringu glikemii urządzenie samo decydowało o potrzebnych dawkach insuliny.
Dowiedz się więcej: Ile kosztuje pompa insulinowa ?
Jednak choć pompa sztuczną trzustką jeszcze nie jest, to w rękach wyedukowanego pacjenta bardzo dobrze naśladuje pracę zdrowego narządu. Fizjologicznie trzustka przez całą dobę wydziela niewielkie ilości insuliny w rytmie pulsacyjnym, a po posiłkach, kiedy poziom cukru we krwi wzrasta, uwalnia większe ilości hormonu. Podobnie pompa co 5 minut, 12 razy na godzinę, 288 razy na dobę pulsacyjnie wydziela niewielkie ilości leku i w ten sposób zabezpiecza tzw. podstawowe zapotrzebowania na insulinę. W tym zakresie urządzenie działa automatycznie, wystarczy je zaprogramować zgodnie z zapotrzebowaniem danego pacjenta. Natomiast przed każdym posiłkiem konieczne jest ustawienie w pompie tzw. bolusa doposiłkowego. Jego wielkość diabetyk dostosowuje do planowanego posiłku (zawartości w nim węglowodanów, białka i tłuszczu). Podobnie, jeśli między posiłkami zdarzy nam się przecukrzenie – pompa sama nie skoryguje dawki insuliny i nie poda jej więcej, żeby obniżyć nadmiernie wysoką glikemię. O tym w dalszym ciągu musi decydować pacjent.
Czym jest bolus?
Dawkę insuliny podawaną pompą do posiłku lub na korektę hiperglikemii określa się mianem bolusa. Pompa, w odróżnieniu od wstrzykiwaczy, pozwala na podawania bolusów rozłożonych w czasie. Pacjent może podać insulinę w
- Bolusie zwykłym (prostym)
- Bolusie przedłużonym
- Bolusie złożonym (wielofalowym)
Bolus prosty porównać można do zastrzyku penem – cała dawka insuliny potrzebna np. na posiłek podawana jest w jednym momencie. W bolusach prostych podaje się insulinę na korektę oraz na posiłki składające się przede wszystkim z węglowodanów szybko wchłaniających.
Bolus przedłużony polega na tym, że potrzebną dawkę leku rozkładamy w określonym czasie, np. podajemy 7 jednostek insuliny przez 4,5 godziny. Tego typu bolusy skutecznie zabezpieczają posiłki bogate w tłuszcze i białko, które spowalniają wchłanianie się węglowodanów. Skoro posiłek wchłania się wolniej, trzeba także spowolnić działanie insuliny. Zastosowanie bolusa prostego do posiłku takiego jak pizza (z dużą ilością tłustego sera) zwykle skutkuje hiperglikemią po kilku godzinach od jedzenia. Można się jej ustrzec dopasowując czas działania insuliny do czasu wchłaniania się posiłku. Aby korzystać z funkcji bolusów przedłużonych pacjenci muszą nauczyć się szacować wymienniki białkowo-tłuszczowe w posiłkach. Wielkość bolusa złożonego i czas na jaki rozkładana jest insulina wynika bowiem z tego, ile kalorii w danym posiłku pochodzi z białka i/lub tłuszczu.
Bolus złożony (wielofalowy) to połączenie polusa prostego z przedłużonym. Pompę programujemy w ten sposób, aby część insuliny podała od razu, a część rozłożyła w czasie. Bolusy złożone powinny być wybierane najczęściej, bo większość spożywanych posiłków składa się z węglowodanów, białka i tłuszczu. W praktyce bardzo często pacjenci nie wykorzystują tej funkcjonalności pompy i bazują na bolusach prostych, te przedłużone i wielofalowe stosując sporadycznie.
Insulina bazowa w pompie
Insulinę bazową w pompie podaje się na bieżąco, a jej dawkę rozkłada się na 24 godziny. Przepływ insuliny bazowej w poszczególnych porach dnia i nocy najczęściej jest zróżnicowany. Przykładowo osoba dorosła w godzinach porannych może potrzebować 1,2 jednostki insuliny na godzinę, a w godzinach popołudniowych – 0,8 jednostki. Wynika to ze zmiennego zapotrzebowania na insulinę w zależności od pory dnia. Fizjologiczne największe jest ono we wczesnych godzinach porannych, kiedy wydzielane są hormony przeciwstawne do insuliny (kortyzol, adrenalina, hormon wzrostu). Na zapotrzebowanie na insulinę bazową w ciągu dnia wpływ ma też tryb życia diabetyka – rodzaj wykonywanej pracy oraz podejmowanych aktywności. Jeśli w pracy mamy dużo stresu (a ten jak wiadomo podnosi glikemie), a dodatkowo mało się ruszamy, to ustawiamy pompę na wyższy przepływ godzinowy niż na popołudnia, kiedy jesteśmy zrelaksowani oraz bardziej aktywni.
Możliwości pompy w tym zakresie są nieporównywalnie większe niż terapii penem, kiedy insulinę bazową podajemy raz na dobę, bez szansy na jej dopasowywanie do zapotrzebowania w poszczególnych porach dnia.
Co zyskujemy dzięki bazie programowanej na każdą godzinę doby?
- Można wyeliminować efekt brzasku – wzrost glikemii powodowany wydzielaniem się hormonów. W tym celu należy w godzinach porannych ustawić większy przepływ bazowy.
- Pulsacyjny sposób podawania insuliny sprawia, że lepiej wchłania się ona z tkanki podskórnej. W efekcie zapotrzebowanie na insulinę jest mniejsze (średnio o około 20 proc w stosunku do insuliny podawanej penem), co zawsze jest zjawiskiem korzystnym dla diabetyka.
- Przy leczeniu pompą ryzyko niedocukrzenia jest mniejsze ponieważ insulina bazowa nie jest „przechowywana” w tkance podskórnej, tylko jest na bieżąco dostarczana i wykorzystywana.
- W przypadku pracy zmianowej możemy optymalnie dopasować leczenie do zmiennej aktywności w ciągu doby.
Pompa a ryzyko kwasicy ketonowej
Podawanie insuliny bazowej na bieżąco, bez jej magazynowania w tkance podskórnej, jak ma to miejsce przy iniekcjach wstrzykiwaczem, zwiększa ryzyko wystąpienia kwasicy ketonowej. Wystarczy, że z jakichś powodów insulina nie wchłania się przez kilka godzin (np. w nocy), by doszło do zakwaszenia organizmu. Ryzyko to jest szczególnie duże u dzieci, mających dużą wrażliwość na insulinę, a jednocześnie małą „tolerancję” dla jej braku (kwasica u dzieci rozwija się znacznie szybciej niż u dorosłych).
Dowiedz się więcej: Kwasica ketonowa – niebezpieczna konsekwencja braku insuliny
Czasowa zmiana bazy
Niezależnie od tego, że dawkę bazową w pompie możemy zaprogramować precyzyjnie co do godziny, dodatkowo mamy możliwość czasowej zmiany bazy. Bazę możemy zmniejszać i zwiększać procentowo od 10 do 100 procent i na określony czas – od 30 minut do 24 godzin. Ta funkcja w pompie pozwala na bieżąco modyfikować zapotrzebowanie na insulinę. Bazę zmniejszyć można w związku z planowaną aktywnością fizyczną, np. na czas wycieczki rowerowej, natomiast zwiększyć np. podczas przeziębienia, kiedy zapotrzebowanie na insulinę znacznie wzrasta.
Schemat (profil) insuliny
Pompa daje nam możliwość zaprogramowania różnych profili dawki insuliny bazowej. Punktem wyjścia jest profil podstawowy, wykorzystywany najczęściej, zabezpieczający nasz „typowy” dzień. Drugim może być profil weekendowy, dostosowany do tego, że dłużej śpimy, mamy mniej stresów i zupełnie inne aktywności niż w dni robocze. Kolejny profil może zabezpieczać nas na czas choroby. Raz zaprogramowane profile pozostają w pamięci pompy i w razie potrzeby można się między nimi przełączać.
Pompa insulinowa – o czym warto pamiętać?
Pompa insulinowa jest metodą leczenia rekomendowaną dla dzieci, młodzieży i dorosłych z cukrzycą typu 1. Pacjenci często szukają argumentów, dlaczego warto postawić na pompę. Dla wielu dużym ograniczeniem pompy jest to, że trzeba ją mieć zawsze przy sobie. Poza wyżej opisanymi funkcjonalnościami pompy warto zwrócić uwagę na kilka mniej oczywistych kwestii:
Kalkulator bolusa:
Na podstawie aktualnego stężenia glukozy oraz poprawnie oszacowanej ilości węglowodanów w posiłku pompa może zasugerować pacjentowi dawkę insuliny na posiłek oraz korektę.
Zapobieganie hiperglikemii po posiłkach
Obliczając dawkę insuliny do podania pompą uwzględniamy nie tylko węglowodany w posiłkach, ale też białko i tłuszcze, czyli wszystkie składniki, które mają wpływ na glikemię poposiłkową. Dzięki pompie łatwiej zabezpieczyć posiłki bogate w tłuszcze i białko.
Jeden rodzaj insuliny
W pompie podajemy jeden rodzaj insuliny (najczęściej analog szybkodziałający) na dwa sposoby – jako baza i jako bolusy, co jest bardziej fizjologiczne dla organizmu.
Dowiedz się więcej: Rodzaje insuliny
Mniejsze zapotrzebowanie na insulinę
Pulsacyjny sposób wydzielania insuliny sprawia, że lepiej się ona wchłania, a w konsekwencji dobowe zapotrzebowanie na lek obniża się,
Duża precyzja podawania leku
Wstrzykiwaczem podajemy insulinę z dokładnością do pół jednostki, pompą – z dokładnością do 1/10 jednostki, co ma szczególne znaczenie u pacjentów o dużej wrażliwości na insulinę (dzieci).
Wygoda leczenia
Korzystając z pompy zawsze mamy insulinę „pod ręką” W każdej chwili możemy podać bolus na korektę, zmniejszyć lub zwiększyć przepływ bazowy, a nawet zupełnie wstrzymać podawanie bazy. Jednocześnie to „manewrowanie” insuliną nie wymaga przerywania ciągłości skóry, przez co jest lepiej akceptowane przez pacjentów.
Dowiedz się więcej: Przechodzimy z pompy na peny. Jak to zrobić bez hiperglikemii?